NIEUWSBERICHT
Kunstmatige alvleesklier: waar staan we nu?
De 'kunstmatige alvleesklier': over een nieuwe lente, 'nog even wachten' en 'niet langer wachten…'
 Door dr. Henk-Jan Aanstoot, kinderarts-diabetoloog en diabetesonderzoeker
Door dr. Henk-Jan Aanstoot, kinderarts-diabetoloog en diabetesonderzoeker
Als ik vraag aan mensen met type 1 diabetes die bij Diabeter zijn gekomen wat ze waarderen in onze diabeteszorg en aanpak, dan noemen ze vaak het feit dat we met onderzoek werken aan de toekomst. Natuurlijk krijg ik dan ook vaak de vraag hoe het staat met de ontwikkelingen op het gebied van type 1 diabetes. Met alle technische ontwikkelingen gaat het daarbij ook vaak over de 'kunstmatige alvleesklier'. Wanneer komt er een doorbraak? Hoe lang nog? Wat is de volgende stap?
Het is lente...
Eigenlijk zitten we al midden in een snelle verandering en de komende maanden en jaren verwachten we veel belangrijke doorbraken. In maart was er in Parijs een groot congres (ATTD) waar nieuwe ontwikkelingen getoond en besproken werden. Hierover hebben we al eerder over je verteld in ons nieuws over ATTD. Op 31 maart promoveerde Jort Kropff aan het AMC over dit onderwerp. Ter gelegenheid hiervan werd een symposium georganiseerd. Dagvoorzitter Inge Diepman vatte de status goed samen met de opmerking: “Het is lente voor de kunstmatige alvleesklier.” De techniek is rijp en eigenlijk klaar voor de inzet. Waar staan we nu? Een update van de ontwikkelingen naar een automatische alvleesklier.
Type 1 diabetes: geen insuline meer
Bij type 1 diabetes is er een defect van de insuline-producerende betacellen. Dit zijn zeer bijzondere cellen die in de eilandjes van Langerhans wonen en daar, in samenspraak met andere hormooncellen de glucosewaarde regelen. In tegenstelling tot wat mensen vaak denken is een betacel niet alleen een insulinefabriek(je), de cellen hebben ook ontzettend een ingenieus mechanisme om de glucosewaarde (per seconde) te meten en aan de hand daarvan de exacte hoeveelheid insuline af te leveren. Insulinelevering + glucosesensor + regelmechaniek: de perfecte glucoseregelmachine.
Prima alvleesklier, defecte beta cellen
Bij type 1 diabetes zijn de betacellen deels defect en deels 'lamgelegd' en is er een chronisch tekort aan insuline. We weten nu steeds beter hoe dat komt en langzaam worden contouren zichtbaar van hoe zoiets kan worden opgelost (=genezen). We kunnen echter diabetes type 1 nu nog niet genezen (meer over ons Biomarker onderzoek hier en onze bijdrage aan de DSense studie hier). Tot die tijd moeten we de behandeling beter en eenvoudiger maken. We hebben daar een 'namaak' betacel voor nodig. Vaak wordt die namaak-betacel de 'kunstmatige alvleesklier (pancreas)' genoemd. Een beetje vreemde naam, want bij diabetes type 1 doet je alvleesklier het over het algemeen prima. Alleen dat hele kleine onderdeel ervan, de beta-cellen in de eilandjes van Langerhans, zijn immers defect. Een betere naam zou dan ook 'Kunstmatige betacel' zijn. De kunstmatige betacel moet, net als de echte, uit drie onderdelen bestaan:
Insulinelevering + glucosesensor + regelmechaniek.
Die eerste twee bestaan al een tijdje in de vorm van de insulinepomp en de continue glucosesensor. Daartussen een regelmechaniek maken is nu ook grotendeels gelukt.
We zijn er bijna….
Betacellen zijn experts in glucoseregelen. Daartoe hebben ze een ingenieuze regelfunctie, zeg maar een computer, die de glucosewaarde nauwgezet binnen grenzen van 3,9 tot 7,1 mmol/l (de normale glucosewaardes) weet te houden. Voor de 'kunstmatige betacel' heb je daarom een insulinepomp, een glucosesensor en een computer algoritme nodig waardoor automatisch de glucosewaardes binnen grenzen worden gehouden. Deze drie onderling verbonden componenten worden (naast kunstmatige alvleesklier) ook wel aangeduid met de term 'closed loop system (CLS)', een onderling verbonden systeem.
Nog geen genezing: de uitwendige betacel vroeger..…
De insulinepomp doet dat insuline leveren al prima. Er zijn nu ook continue glucosesensoren. Maar die aan elkaar koppelen, hoe ver is dat nu gevorderd? Kan er al wat automatisch?
 De allereerste aanzet tot een kunstmatige betacel stamt al uit de jaren 60 van de vorige eeuw. Toen al werd de eerste aanzet voor de pomp gegeven. Daar was niet alleen een groot apparaat voor nodig dat op de rug werd gedragen, je moest ook in de buurt van het laboratorium blijven, want handzame draagbare glucosemeters waren en nog niet (zie figuur). In de jaren '80 startten wij in het Sophia Kinderziekenhuis met insulinepompen. Dat waren grote apparaten waar een insulinespuit met een vaste samenstelling in werd gedaan, verbonden aan een grote naald. Er was maar één basaalstand en je kon 'klikken': extra insuline toedienen waarbij de schroef die je moest draaien voor elke eenheid een 'klik' gaf…
De allereerste aanzet tot een kunstmatige betacel stamt al uit de jaren 60 van de vorige eeuw. Toen al werd de eerste aanzet voor de pomp gegeven. Daar was niet alleen een groot apparaat voor nodig dat op de rug werd gedragen, je moest ook in de buurt van het laboratorium blijven, want handzame draagbare glucosemeters waren en nog niet (zie figuur). In de jaren '80 startten wij in het Sophia Kinderziekenhuis met insulinepompen. Dat waren grote apparaten waar een insulinespuit met een vaste samenstelling in werd gedaan, verbonden aan een grote naald. Er was maar één basaalstand en je kon 'klikken': extra insuline toedienen waarbij de schroef die je moest draaien voor elke eenheid een 'klik' gaf…

foto: Mill-Hill infusor Model 1001, insulinepomp uit 1983
Inmiddels zijn we een stuk verder. De eerste pomp die samen met een glucosesensor kon communiceren was de Medtronic Veo. Deze pomp kon, als de sensor een te lage waarde zag, automatisch worden uitgezet. Inmiddels is deze pomp opgevolgd door weer een nieuwe pomp, de Medtronic 640G die al weer veel nauwkeuriger een opdoemende hypo kan voorspellen en ook de insulinetoevoer weer tijdig kan hervatten als deze hypo-dreiging weg is. In diverse wetenschappelijke publicaties is dit effect getoetst (1, 2).
Diabeter en de 640G
Ook bij Diabeter zijn we met een evaluatie bezig. Dat is belangrijk omdat we inmiddels meer dan 100 mensen op een 640G systeem PLUS sensor behandelen. En niet in een studie, maar in de gewone dagelijkse praktijk van alle dag. Dergelijke evaluaties zijn belangrijk om wetenschappelijk gefundeerde publicaties te leveren die kunnen helpen om de besluitvorming rond de vergoeding van deze technieken te bespoedigen. We zien dat de resultaten steeds beter worden: het HbA1c daalt, de fluctuaties in de glucosewaardes worden minder en men voelt zich prima met deze techniek. 'Met dit systeem slaap ik beter', 'het is eerst moeilijk om je aan zo'n systeem als het ware over te geven, maar ik voel me wel veel beter', zijn enkele opgetekende reacties.
In begin is het 'overgeven' aan techniek dus best spannend en lastig. Maar na gewenning komen de voordelen. In de figuur een voorbeeld van hoe vaak zo'n pomp dan ook ingrijpt om een hypo te voorkomen. Elk blauw steepje stelt een moment voor waarbij de pomp vanzelf is gestopt of gestart om een hypo te voorkomen.
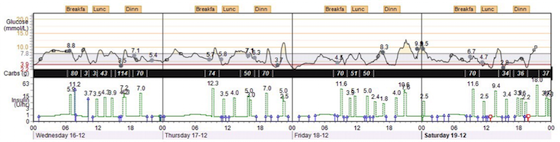
Voorbeeld van een upload van een 640G pomp: in het bovenste paneel staat de glucosewaarde als continue curve. Daaronder in de zwarte balk de koolhydraten die zijn gegeten. In het onderste paneel de basale insuline en de insulinebolussen (Shots bij koolhydraten en correcties). De blauwe streekjes geven aan wanneer de pomp vanzelf (!) is gestopt en weer aangegaan en zo meehelpt de glucosecurve van dit 8 jarige meisje grotendeels binnen de gewenste waardes te houden (de lichtgrijze band over de glucosecurve). Er komen, ondanks de scherpe regeling (!), weinig hypo's voor.
Daar komt de volgende stap alweer……. gelukkig!
Inmiddels komt de volgende pomp (670G) die dit jaar beschikbaar zal zijn op de Amerikaanse markt (en hopelijk ook spoedig op Europese), waarbij niet alleen automatisch de dreigende hypo's worden voorkomen, maar ook bij een stijgende glucosewaarde kan worden ingegrepen om een echte hyperglycemie te voorkomen. De eerste resultaten werden gepubliceerd in de zomer van 2016 (3) waardoor de Amerikaanse FDA toestemming gaf voor gebruik bij mensen met type 1 diabetes vanaf 14 jaar. Deze Medtronic 670G heeft bij maaltijden en bijzondere momenten als sport en activiteiten nog wel 'bediening' nodig, maar de nachten worden vrijwel automatisch geregeld en overdag schakelt de pomp uit of extra bij. Bijna automatisch, maar nog niet helemaal. Daarom wordt deze techniek wel de hybrid closed loop (HCL) genoemd.
In het AMC wordt veel onderzoek gedaan over de kunstmatige pancreas, onder meer in een Europees consortium. Eind maart promoveerde Dr. Jort Kropff op een groot onderzoek naar de artificiële pancreas. Recent werden de resultaten van enkele grote onderzoeken over closed-loop systemen gepubliceerd uit Cambridge en een groot onderzoek bij kinderen uit Virginia.
Andere merken en systemen:
Intussen komen er steeds meer publicaties over dergelijke hybride of niet hybrid closed loops. Een aantal voorbeelden (voor een overzicht kun je op https://diatribe.org/artificialpancreas kijken):
-
Het bedrijf BIGFOOT werkt aan een nieuw closed-loop systeem. De oprichters hebben zelf diabetes of een kind met diabetes.
-
De Damianogroep (Boston) werkt (betaBionics) aan een systeem waarin zowel insuline als glucagon wordt gebruikt (Zie hier en (4)) net zoals INREDA Diabetic in Nederland). Ze komen echter nu ook eerst op de markt met een systeem dat alleen insuline gebruikt.
-
Animas en Dexcom hebben met de Vibe pomp gekoppeld aan de sensor een stap naar een gestuurd pompsysteem gemaakt.
…of doe het zelf…
'We are not waiting' is het motto van een aantal mensen met type 1 diabetes die zelf aan de slag zijn gegaan met de ontwikkeling van een closed-loop (https://openaps.org). En met succes. Niet alleen heeft het product technisch hoge ogen gegooid (5, 6), ook heeft de druk vanuit patiënten zelf, geholpen om snellere goedkeuringsprocedures te bewerkstelligen. Er zitten natuurlijk haken en ogen aan DIY (do it yourself) oplossingen (7) rond veiligheid, service etc, maar er ontstaat door deze activiteiten een nieuwe en nauwe samenwerking tussen patiënten en behandelaars. Op een ander moment meer hierover.
Wat zijn de volgende stappen?
Betrokken partijen zijn al regelmatig aan het overleggen hoe we nu verder deze enorm belangrijke ontwikkeling 'waar' kunnen maken. Zaken als de kosten, de voordelen, de nadelen en hoe we deze techniek invoeren staan op de agenda. Dat moet allemaal wel wat sneller dus we komen er vast bij u op terug om ook uw steentje bij te dragen en te helpen met deze discussie en ontwikkelingen. Immers, nu moet je 4 of 5 jaar doen met een pomp, maar nu al volgen de technieken elkaar om de twee jaar op. Dat betekent dat we wijs en slim met deze zaken moeten leren omgaan zodat iedere patiënt op het juiste moment, de juiste behandeltechniek op de juiste wijze moet kunnen gaan gebruiken.
Volg de ontwikkelingen hier op onze website, en Facebook-pagina.
Over Diabeter: wij zijn een gespecialiseerd behandelcentrum voor type 1 diabetes. Onze missie voor onze meer dan 2000 (jonge) mensen met diabetes type 1 is: een toekomst zonder diabetescomplicaties. Alles in Diabeter staat in dienst van deze missie: onze gespecialiseerde artsen, onze ehealth, onze 24/7 bereikbaarheid en onze research.

