NIEUWSBERICHT
Kunstmatige alvleesklier wat is dat?
 Door Dr. Henk-Jan Aanstoot, diabetesonderzoeker en kinderarts-diabetoloog
Door Dr. Henk-Jan Aanstoot, diabetesonderzoeker en kinderarts-diabetoloog
NHS England: 'De kunstmatige alvleesklier in Engeland beschikbaar voor iedereen met type 1 diabetes'
De NHS (de nationale zorgverzekering) in Engeland heeft enkele maanden terug besloten de kunstmatige alvleesklier voor iedereen met type 1 diabetes beschikbaar te stellen. "Hè", denk je misschien als je dit bericht leest, "maar die kunstmatige alvleesklier is toch nog in ontwikkeling?" Nee, die is er al zeker een jaar of drie, maar wordt in Nederland nog steeds beperkt toegepast door 'regels' en door onbekendheid.
Kunstmatige alvleesklier?
Ook gebruiken we in Nederland de term 'kunstmatige alvleesklier' vaak alleen voor de nog nieuwere, maar in ontwikkeling zijnde systemen van bijvoorbeeld het Nederlandse Inreda (van Robin Koops) of Beta Bionics uit de VS. Dat zijn 'kunstmatige alvleesklieren' die met twee hormonen werken, maar alleen nog in studies worden gebruikt. Hoe dat allemaal zit, waarom het gebruik in Nederland helaas nog beperkt is en waarom je toekomst bepaald wordt door deze mogelijkheden, lees je in deze blog.
Een wat? Kunstmatige alvleesklier?
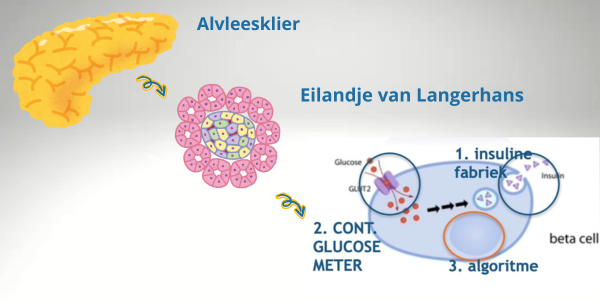
Iemand zonder diabetes heeft een fantastisch systeem om de glucosewaardes strak te regelen (tussen 3,8 en de 7.8mmol/l). Het belangrijkste onderdeel daarvan is de insulinemakende beta-cel in de eilandjes van Langerhans. Die eilandjes zitten in onze alvleesklier (of pancreas). Dat is een orgaan dat eilandjes van Langerhans bevat, met daarin de cellen die hormonen maken. Dat is naast insuline die er voor zorgt dat de bloedglucose daalt, bijvoorbeeld ook glucagon, die voor een stijging van de bloedglucose kan zorgen. Bij elkaar is er voor zo'n 8 gram aan eilandjes. Bijna niet te vatten: 8 gram cellen zijn bepalend of je wel of niet diabetes krijgt…..
En wat doet de 99% rest van de alvleesklier? Die maakt enzymen en sappen om je eten te verteren en 'ont-zuurt' je eten als het uit je maag (vol met maagzuur) naar de dunne darm komt. Een 'kunstmatige alvleesklier' als oplossing voor diabetes is dus een beetje vreemde term. Beter zou de term 'kunstmatige eilandjes' zijn of 'kunstmatige betacel'.
Betacel: drie taken in één cel
Maar 'what's in a name' zeggen de Engelsen ook. Laten we dan maar eens kijken naar die betacellen. De gezonde betacel kan drie dingen heel goed:
-
insuline maken,
-
continue de glucosewaarde meten met een ingebouwde natuurlijke continue glucosesensor en
-
rekenen: aan de hand van de glucosewaarde precies uitrekenen hoeveel insuline op elk moment van de dag in het bloed moet komen.Dat noemen we een algoritme, een set reken- en besturingsregels. Daarmee geeft de betacel vrijwel continue mini-‘insulineshots’ insuline. Daarnaast geeft 'ie elke 1-3 minuten correctie-‘shots’. Tenslotte worden, net als bij de diabetesbehandeling gedaan wordt, 'bolussen' gegeven: grotere hoeveelheden insuline om gegeten koolhydraten te verwerken. De insuline wordt zo continue automatisch aangepast aan de vraag. Dat noemen we een closed loop systeem, een automatische regeling. Een ander voorbeeld van een closed-loop is bijvoorbeeld je CV-kachel: een temperatuursensor in je kamer meet de temperatuur en geeft aan de kachel door of die aan of uit moet. Die thermostaat heeft ook zo'n algoritme dat bepaalt wanneer de kachel aan of uit moet om de temperatuur binnen door jou ingestelde grenzen te houden.
Defecte betacel= type 1 diabetes
Die drie betacel-taken konden we vroeger niet nadoen. Pas na 1921 konden we de eerste taak overnemen: insuline geven. Voor die tijd overleed iedereen met type 1 diabetes binnen dagen tot maanden na de diagnose. Nu zo'n 50 jaar geleden konden we glucose in het bloed makkelijker meten, ook thuis met glucosemeters. En sinds de laatste 10 jaar zien we de continue glucosesensoren. De tweede taak van de betacel, continu de glucose meten, kunnen we nu dus ook nadoen. Maar die derde taak van de betacel, het dag en nacht precies uitrekenen hoeveel insuline er nodig is? Dat kan nu ook door in de insulinepomp of in je smartphone een algoritme te stoppen dat continu meedenkt over wat er aan insuline nodig is. Daarmee is er nu een closed loop behandeling mogelijk.
Closed-loop?
Is de cirkel rond? Nee, bijna. Dat kunnen we met de huidige systemen nog niet zo goed als in de natuur, maar de ontwikkelingen gaan snel. Bij de nu beschikbare systemen moet je ook bij voorkeur nog zelf aangeven hoeveel koolhydraten je eet. Het algoritme berekent dan wat er aan insuline op dat moment bij moet (of niet). Daarom worden deze systemen hybride closed loops (HCL) genoemd: grotendeels automatisch, maar nog met 'menselijke hulp'. Maar met deze HCL's is een glucoseregeling mogelijk met tot voor kort ongekend effect. En in Engeland noemt men deze HCL's dus ook een artificial/kunstmatige pancreas en terecht. En de doorbraak daar: ze mogen door iedereen met type 1 diabetes die dat wil gebruikt worden en men kan kiezen uit de daar beschikbare vijf systemen.
Goede redenen: betere regeling, betere kwaliteit van leven
En de Engelse autoriteiten hebben daar goede redenen voor. Deze hybrid closed loop (HCL) of Automatische Insuline Toediening (AID: automatic Insulin delivery) geeft nooit eerder vertoonde uitkomsten van de glucoseregeling. En daarmee bedoelen we niet alleen een heel goed HbA1c (de waarde die de gemiddelde glucose over de voorafgaande 3 maanden weergeeft), maar ook een stabiele regeling. Die stabiele glucosreregeling is te meten aan de tijd in doelbereik, dus het percentage van de tijd dat je glucose tussen de 3,9 en 10.0 mmol/liter zit. Dat noemen we ook Time in Range, afgekort TIR. Daarnaast wordt een stabiele regeling bepaald door het hebben van weinig hypo's, dus weinig glucosewaardes onder de 3.9mmol/l, plus nauwelijks waardes onder de 3.0 mmol/l.
Niet onbelangrijk is dat de glucoseschommelingen ook veel minder zijn (gemeten als glucosevariabiliteit ('schommelfactor', variatie coefficient,CV).
Dat voordeel is niet alleen in 'suikergetallen' te zien, maar is vooral ook merkbaar voor de mensen die het gebruiken: beter slapen ('ik slaap nu de hele nacht… en mijn partner ook'), minder moeheid ('ik ben een dag meer gaan werken'), betere conditie ('ik doe weer gewoon mee met de 5km loop), betere stemming ('mijn kinderen merken het aan m'n stemming..'), kortom directe goede effecten op de kwaliteit van leven.
En natuurlijk, die betere regeling is van uiterst groot belang om je kans op complicaties te verminderen. Komt je HbA1c onder de 53 mmol/mol (7%) dan is die kans echt erg klein. Dat lukt met alle AID's: veel meer mensen halen een veilige glucoseregeling met AID's dan ooit tevoren!
Deze AID's zijn nog maar het begin, maar ze pakken nu al een hoofdrol in de behandeling. Naast die hoofdrol zal AID zal ook bij andere vormen van diabetes steeds vaker gebruikt gaan worden.
Hoezo AID heel goed,doe ik dan nu niet goed, of zo?
Iedereen met diabetes doet natuurlijk z’n best om de glucoseregeling zo goed mogelijk te regelen. Chapeau voor al die jaren van regelen wat feitelijk regelen met een 'open-loop systeem' was. Daarmee bedoelen we dat je (met of zonder sensor) alles zelf deed en je steeds zelf insuline (per pen of pomp)/ je koolhydraten/je activiteiten/ etcetera moest aanpassen. De pomp dus niet gekoppeld aan een sensor en met een algoritme. Dus altijd 'aan staan', zelf nadenken, dus je hoofd erbij om te regelen. Hoe vaker je lijkt en handelt, hoe beter en liefst 24 uur per dag. Hersenen als glucose-algoritme. Die kunnen echter niet altijd 'aan' staan voor diabetes. Je moet ook nog leven, werken, spelen, slapen etc.… Dat was de zwakke plek van de oude 'open loop' behandeling. Geweldig wat mensen zo met een 'open loop' wisten te bereiken, maar het is helemaal niet gek dat de AID's het beter doen en het makkelijker maken: ze werken immers dag en nacht en continue.
Bedenk daarbij de 42 factoren de glucose beïnvloeden en je snapt dat glucoseregelen via je hersenen altijd tijd kost en best moeilijk blijft. Voor een goed resultaat moet je heel vaak naar de glucosewaarde kijken en vaak aanpassen/handelen om een beetje bij de natuurlijke betacel in de buurt te komen. Om een voorbeeld te geven: alleen mensen die meer dan 15-20x per dag hun Libre flash-glucosemeter scanden (en natuurlijk daarna ook handelden) waren in een aantal grote onderzoeken in staat een HbA1c < 58 mmol/mol (7.5%) te halen. 'Open loop' behandeling is dus heel vaak kijken, denken en handelen. En er zit daar gewoon een limiet aan wat we als mens daar aan kunnen doen. En die limiet is voor iedereen anders (en ook niet altijd het zelfde!). Maar we hadden lange tijd niet anders dan insuline, glucosemetingen en je hersenen als betacel vervanger. Dat werkte soms best prima, maar bleef lastig en stressvol en had je eens een betere glucoseregeling, dan ging veelal ten koste van meer hypo's.
Pen, pomp, AID/HCL: goed, beter, best
Hoeveel tijd je per dag (en nacht) aan je diabetes besteedt is natuurlijk wisselend per persoon (en leeftijd) en per periode in je leven. En lang konden we niet anders dan alles op hand- en hersenbediening te zetten. Automatische insuline toediening per hybrid closed-loop heeft dat blijvend veranderd. En dat is spectaculair en wordt nog beter.
We kunnen gaan spreken van een technische genezing van type 1 diabetes. Nooit zagen we bij zoveel mensen zo'n goed resultaat als wat we nu al met de HCL systemen zien. Hoe goed? Veel wetenschappelijke onderzoeken laten inmiddels het voordeel van AID behandeling (hybrid closed loop) zien in vergelijking met gebruikers van een insulinepen, ook wel MDI (multidose insuline therapie genoemd) en die een glucosemeter of glucosesensor(=open loop) gebruikten of mensen die een insulinepomp met meter of niet-gekoppelde sensor(=open loop) ) gebruikten. De AID haalde de beste resultaten voor alle leeftijdgroepen (vanaf 6 jaar).
Hoe die technologie de zorg heeft verbeterd kun je zien aan wat getallen van Diabeter: Tien jaar terug haalden zo'n 3 to 5 van elke 100 mensen met type 1 diabetes (3-5%) een normaal HbA1c (dat is kleiner dan 48 mmol/mol of 6.5%. Met de komst van de sensoren ging dat in de laatste 5 jaar naar 12-15% en met de komst van de AID/HCL's heeft u 22% (ruim een vijfde!) van de mensen een normaal HbA1c. En als je alleen naar AID gebruikers kijkt was dat bij meer dan de helft (60%)!!!
We zien bij de AID gebruikers (ten opzichte van de pen/pomp gebruikers zonder automatische regeling een verlaging van 14 mmol/mol HbA1c (1.3%-punten HbA1c) bij de kinderen en 5 mmol/mol (0.5% punt) HbA1v bij volwassenen. Klinkt weini , maar doet er veel toe: op termijn scheelt dat de helft in complicaties (zoals al >25 jaar geleden duidelijk werd in de DCCT studie)! En met een HbA1c in de buurt van normaal is er natuurlijk een heel kleinere kans op complicaties. En dat haalde in 2021 al 61% van onze AID gebruikers!
Ervaring met vier AID-systemen
Ook bij Diabeter zien we dus duidelijk zeer positieve effecten van AID bij alle vier (en binnenkort 5) in gebruik zijnde AID's: beter glucoseregeling (lager HbA1c, stabielere glucoses, betere time in range etc), minder hypo's en natuurlijk de verhalen van een betere kwaliteit van leven! Diabeter gebruikt veel AID's (in 2023 > 1500). AID wordt langzamerhand de standaardbehandeling en dat staat ook al in de internationale richtlijnen.
'Kunstmatig' dus nadelen? Techniek en een 'ding aan je lijf
Natuurlijk, we kunnen de betacel van moeder natuur nog niet zo vervangen zoals het zou moeten. Het blijft 'kunstmatig'' en dat kent ook nadelen. Het is techniek en dat betekent dat er technische problemen kunnen zijn. En je moet techniek durven vertrouwen en durven gebruiken. Ook bij een AID moet je blijven denken aan bepaalde zaken (vervangen slangetje, ampul, sensor, bolus, aanpassingen bij bijzondere dagen/zaken, etc) en er zit iets op je lijf, zelfs twee dingen: sensor en pomp.
Tja, maar je kunt die 'kunstmatige alvleesklier' ook zien als de vervanging van je defecte pancreas, net als een pacemaker (een 'kunstmatig' stukje hart) of een prothese (kunstmatig been). En het is tot nu toe wel de allerbeste vervanging.
Maar ik mag geen sensor van de zorgverzekeraar!
Er is dus veel te zeggen om na te denken om over te stappen naar een AID. Maar dan heb je een sensor nodig en die wordt niet altijd vergoed. Dat is vreemd en met de huidige stand van de kennis onbegrijpelijk. Waar iedereen in de wereld dezelfde wetenschappelijke artikelen aanhaalt om de voordelen te tonen, is het Zorginstituut Nederland niet in staat daar dezelfde conclusies aan te verbinden als hun Engelse collega's (NICE-instituut) en inmiddels ook in veel andere landen.
Zo missen we niet alleen de technische ontwikkelingen, maar laten we gewoon de complicaties ontstaan die levens vernietigen. Het is de hoogste tijd dat het ZIN deze ontwikkeling opnieuw beoordeelt en niet apart naar sensorvergoeding kijkt maar naar de voordelen van AID's. Natuurlijk, er gaan 'kosten voor de baat' uit, maar de kosten van complicaties en het leed ervan zijn vele malen hoger en worden getolereerd.
Meer informatie? Vraag je team naar de mogelijkheden en voorwaarden. Wil je weten wat er aan automatische insuline systemen in Nederland beschikbaar is? Vraag advies aan de buddy's van DiabetesPlus.nl, dat zijn mensen met ervaring met een bepaald systeem die je kunnen vertellen hoe dat werkt en bevalt. Of kijk op de website van DVN (https://www.dvn.nl/diabetes/behandelingen/hoe-kies-ik-een-hybrid-closed-loop-systeem/welke-hcl-systemen-zijn-er ) of vraag advies aan buddy's van DiabetesPlus.nl, dat zijn mensen die je kunnen vertellen hoe dat werkt en bevalt.